排尿障害 排尿について
「排尿」は、膀胱と尿道(男性では前立腺を含む)、および尿道括約筋で構成される下部尿路の機能であるといえます。
それでは、皆さんが日々行っている正常な排尿とはどういうものをいうのでしょうか。
正常な排尿とは?
主観的には
- おなかに力をいれなくても排尿できる。
- 排尿後すぐに尿意を感じることはない。
- 尿が途中で途切れたり、なかなか終わらなかったりすることはない。
- 排尿のために夜に起きることはない。
- 残尿感がない。
- 尿意をはっきりと感じ、ある程度我慢もできる。
- 尿失禁や尿の漏れはない。
客観的には
| 1回排尿量 | 200~400ml |
|---|---|
| 1日の排尿回数 | 5~7回 |
| 1回あたり排尿時間 | 20~30秒 |
|---|---|
| 排尿間隔 | 3~5時間に1回 |
| 1日の排尿量 | 1000~1500ml |
|---|
したがって排尿障害とは以上のようなことがうまくいかなくなった状態なのです。排尿障害の原因疾患も多様ですが、
前立腺肥大症
男性で代表的
過活動膀胱※
男女ともに多い
尿道狭窄症と尿道形成術
について少し詳しく説明します。
※過活動膀胱は最近非常に潜在患者数の多いことが判ってきました。
前立腺肥大症
日本では、現在約100万人の患者が治療を受けており、その4倍もの潜在患者がいると言われています。年齢とともに尿の出具合が悪くなることをあきらめていませんか?
病因
前立腺は、男性の膀胱の前下部、直腸膨大部の前面に位置する栗の実様の器官であり、精液の一部となる液を分泌して生殖に関与すると言われていますが、正確な機能は未だに解明されていません。
主として加齢およびデヒドロテストステロンという男性ホルモンの影響でこの器官が大きく肥大したものが前立腺肥大であり、それによって症状が出現すれば前立腺肥大症といいます。
症状
前立腺肥大症などで現れてくる症状を下部尿路症状といいます。
前立腺肥大症では、特に就寝後にトイレにいく回数が多くなる(夜間頻尿)ことで始まることが多く、やがて尿線が細くなり、残尿感や排尿の最後に尿がポトポトこぼれる排尿終末時尿線滴下などが現れます。
検査
前立腺肥大症では、まず前立腺がんではないことを診断する必要があります。一般には前立腺の触診や採血でPSA(前立腺特異抗原)という腫瘍マーカーが高くないかを調べます。もしがんの疑いがある場合は通常はがんの診断・治療を優先します。
同時に、下部尿路症状を客観化した国際前立腺症状スコア(I-PSS) という問診票を付けてもらいます。
次に、実際に検査室で排尿してもらい、尿の勢いに客観的評価を加える検査(尿流量測定)と超音波断層法による残尿の測定を行います。
治療
いつから治療が必要かということは特に決まっていません。この病気で生命予後が悪くなることはあまりない反面、排尿回数・夜間頻尿などで生活に支障をきたすようであれば治療をお勧めします。
薬物療法
現在ではαブロッカーやPED5阻害薬という、前立腺肥大による尿道の圧迫や緊張を緩和することで排尿を改善するお薬の内服から始めるのが一般的です。その他に前立腺自体を縮小させる5α還元酵素阻害剤というお薬もあります。
手術
副作用などで薬物療法が不可能、あるいは効果が減少してきた場合などは手術療法を行います。特に、50ml以上の残尿が持続する状態は手術が必要といえます。方法は経尿道的な内視鏡手術が標準的です。
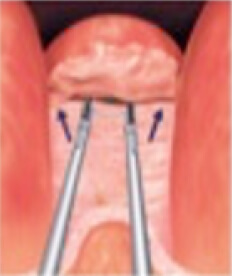
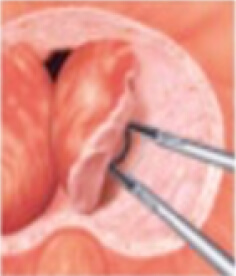
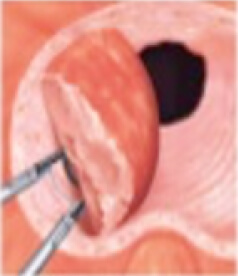
尿道から専用の器械を挿入しますので手術痕がなく術後の回復も早いのが特徴です。近年低侵襲な経尿道的手術法が次々に開発されてきましたが、効果や安全性を総合すると現在有用なものは、経尿道的前立腺切除術(TURP)、経尿道的前立腺核手術(HoLEP、TUEB)などがあります。当院では主にTUEBを施行しています。従来のスタンダードであるTURPでは電気的切除・凝固が行われるため、大きな前立腺肥大症の手術になるほど出血量も増加しますが、TUEBでは出血が少なく、ほとんどの場合輸血を必要とすることはありません。
レーザー蒸散術をご希望される方は関連施設をご紹介いたします。
当院および関連病院では積極的にこれらの新しい治療を取り入れています。
過活動膀胱
膀胱は排尿と蓄尿に関与する器官ですが、1日のうち大半は尿を貯めている状態といえます。
したがってその蓄尿機能が障害されますと、頻尿のみならず突然起きる強い尿意(尿意切迫感)に悩まされることになり、時にはトイレに間に合わずに尿失禁をおこします(切迫性尿失禁)。
従来は、このような状態を診断する検査として膀胱内圧測定を行っていましたが、最近検査をしなくても本人の症状のみで診断できることに国際的に定義が改定され、「過活動膀胱」と言われるようになりました。日本でも疫学調査を行ったところ、40歳以上で推定810万人の患者がいるとされ、その半数以上が尿失禁を伴っていることが判りました。
日々頻尿や尿意切迫感に悩まされているのに、こんなことぐらいと我慢している人はいませんか?
症状
3大症状は、尿意切迫感、頻尿、切迫性尿失禁です。 このうち尿意切迫感は必須ですが切迫性尿失禁はなくてもかまいません。
診断
前述の症状による診断が基本ですが、ここで大事なことは除外診断です。 すなわち表1に示すような疾患がある場合にはその疾患の治療が必要になります。 癌が原因である場合もまれにはありますので、たかが頻尿というわけにもいきません。
表1 除外すべき主たる疾患・状態
| 膀胱の異常 | 膀胱がん、膀胱結石、間質性膀胱炎(膀胱痛症候群) |
|---|---|
| 膀胱周囲の異常 | 子宮内膜症 など |
| 前立腺・尿道の異常 | 前立腺がん、尿道結石 |
| 尿路性器感染症 | 細菌性膀胱炎、前立腺炎、尿道炎 |
| その他 | 尿閉、多尿、心因性頻尿 |
治療
薬物療法
過活動膀胱の治療の根幹は薬物療法です。膀胱の緊張をゆるめる抗コリン剤やベータ3作動薬の内服が第一選択です。
行動療法
生活指導、少しずつ排尿を我慢する時間をのばす膀胱訓練、さらに理学療法として骨盤低筋訓練、バイオフィードバック法、高齢者には排泄介護があります。それぞれの詳細は省きますが、これら行動療法と薬物療法の併用効果が認められています。
ボツリヌス毒素膀胱壁内注入療法
2000年に海外で始まり、現在世界90カ国以上で行われている新しい治療法です。
全身または局所麻酔下に尿道から内視鏡を挿入し、膀胱の壁のなかに20ヶ所程度に分割してボツリヌス毒素という薬を注射する方法です。飲み薬や貼り薬の効かない重症の過活動膀胱や、膀胱の神経の病気である神経因性膀胱に効果があります。効果は4-8カ月程度持続しますが、症状が再発してきた場合には再注入が可能です。副作用としては、尿に細菌がついたり、尿が出しにくくなったりすることがあり、尿が出ない場合には定期的に尿を管で抜く間欠自己導尿が一時的に必要となります。
尿道狭窄症と尿道形成術
尿道狭窄症は様々な原因で尿道が狭くなったり閉塞して、尿が出なくなったり、出しにくくなる病気です。男性の尿道は女性よりも長いので、様々な部位・原因で尿道狭窄症が発生します。
尿道の部位について
男性の尿道は陰茎部(陰茎)・球部(股間)・膜様部(前立腺とのつなぎめで尿道をしめる括約筋のある部位)に分けられます。
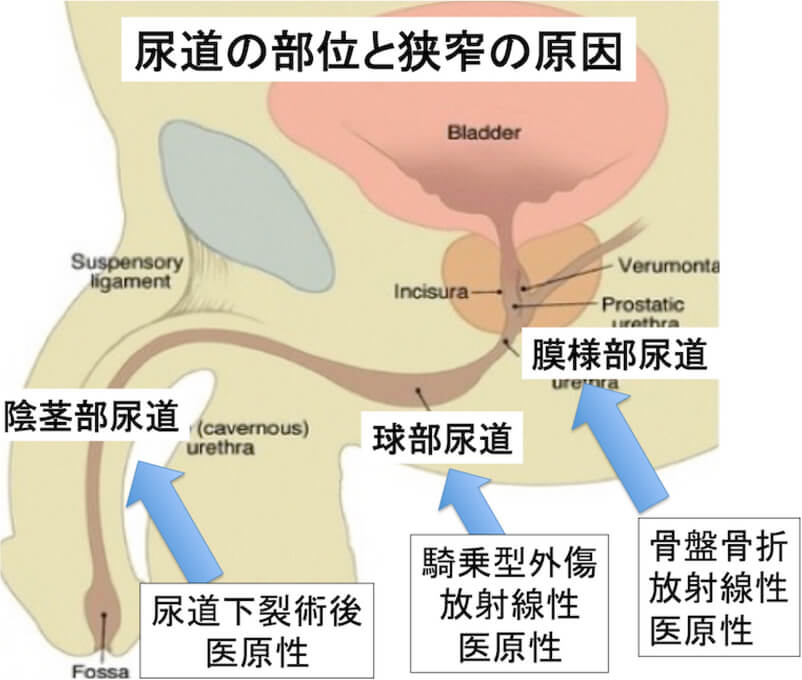
尿道狭窄症の原因
外傷
二つの代表的なパターンがあります。一つは股ぐらを強打する騎乗型外傷で、球部尿道が恥骨と挟まれてつぶれることで狭窄になります。もう一つは骨盤の骨折で、膜様部で尿道が前立腺から切り離されることで断裂します。完全に閉塞や断裂となった場合には、おなかから膀胱に直接管をいれる「膀胱ろう」をつくり、炎症がおさまるまで3ヶ月ほど待ってから尿道形成術を行います。
医原性
尿道内のカテーテル操作や内視鏡手術で尿道に傷がはいったところが硬くなることで狭窄が発生します。内視鏡治療を繰り返すことで悪化することは珍しくありません。狭窄が発生する部位は陰茎部、球部または膜様部です。
尿道下裂術後
先天性疾患のために小児期に皮膚などで尿道をつくった後に、成人になってから狭くなることがあります。狭窄が発生する部位は陰茎部です。
放射線性
前立腺癌で放射線治療を受けた後遺症として尿道が狭くなることがあります。狭窄が発生する部位は球部または膜様部です。
その他の尿道疾患
硬化性苔癬という皮膚疾患が尿道に進展して狭窄をおこすことがあります。狭窄が発生する部位は陰茎部からときには尿道全長に亘ります。これらのどれにも当てはまらない原因不明の尿道狭窄もあります。
治療
内視鏡治療・ブジー
内視鏡で狭いところを切開する内尿道切開という手術と、ブジーという金属の棒やプラスチックの管による尿道拡張は一般の泌尿器科で広く行われています。軽い狭窄では有効なことがありますが、治療後にふたたび狭窄する症例では、内尿道切開や尿道ブジーを繰り返しても、あまり効果はありません。尿道を傷つけて狭窄範囲をさらにひどくしてしまう可能性もあります。
尿道形成術
尿道形成術は開放手術による尿道の再建手術で、内尿道切開や尿道ブジーでは治らない再狭窄例、狭窄が長い例、外傷による狭窄や断裂を根本的に解決する方法です。
代表的な手術方法は、A.狭窄部切除・尿道端々吻合術、B.口腔粘膜利用尿道形成術、C.尿道会陰ろうです。
-
A尿道端々吻合術、球海綿体温存手術
2cm未満の球部尿道狭窄と、膜様部狭窄が対象になります。股間の陰嚢から肛門のやや上までを切開して尿道に到達し、狭い部分を切除して健康な尿道同士をつなぎ合わせます。成功率は90%以上です。術後は尿道に管(カテーテル)を2-3週間おいて、つないだところが治癒するのを待ってから抜去します。外傷のない短めの狭窄では、尿道を完全に切り離すことなく修復する手術(球海綿体温存手術)が最近は主流となっており、従来の尿道端々吻合術よりも勃起障害などの発生が低く抑えることが可能です。
-
B口腔粘膜手術
陰茎部狭窄全てと、2-3cm以上の球部狭窄が対象になります。頬などから採取した粘膜を尿道の材料として用いる方法で、一回で手術を終了する一期手術と二回に分けて行なう二期手術があります。本来尿道ではない組織を利用するので長期的な成功率は尿道端々吻合術よりやや低く70-80%くらいとされています。一期手術は尿道の内腔がたもたれている場合に選択します。狭窄部を切り開いて粘膜をパッチとしてあてます。二期手術は尿道が完全につぶれている場合や距離が長い場合に選択します。一回目の手術では健康な尿道の間に粘膜を貼り付けておきます。術後は座って股間から排尿する状態になります。約半年後に二回目の手術を行い、貼り付けておいた粘膜をまるめて尿道が再びつながった状態とします。いずれの場合にも術後は尿道に管(カテーテル)を2-3週間おいて、縫い合わせたところが治癒するのを待ってから抜去します。
-
C尿道会陰ろう
尿道の膀胱寄りの正常部分を直接股間に開くことで、座って排尿できるようにすることです。ボディイメージの変化はありますが、膀胱癌などで内視鏡検査や手術を今後も予定している方や、複雑な手術を避けたい高齢の方には現実的な選択です。
兵庫医科大学泌尿器科での尿道形成術について
当科では小児の尿道形成手術の伝統がありましたが、成人の尿道形成に取り組み始めたのは比較的最近です。2014年から徐々に導入し2016年から独自チームで本格的に行っており、現在では複雑な病状の方を含めあらゆるタイプの尿道形成術に対応しています。尿道形成術の件数は毎年増加しており、現在では近畿地方全域をはじめ、中四国、中部地方からも紹介受診されています。他院で内視鏡手術では治療困難と言われた方は、ぜひ御受診ください。